La Dra. Xiomara Acosta nos comparte información acerca de los defectos refractivos. Explicandonos sobre el astigmatismo.

BLOG DEDICADO A AQUELLAS PERSONAS QUE PADECEN DE ALGUNA PATOLOGIA VISUAL. YO TENGO DEGENERACION MACULAR O MACULOPATIA MIOPICA EN EL OJO IZQUIERDO (2008) Y EN EL OJO DERECHO (2012). ME GUSTARIA COMPARTIR CON USTEDES, EXPERIENCIAS, NOTICIAS ,VIDEOS E INFORMES SOBRE LA ENFERMEDAD Y OTRAS PATOLOGIAS OCULARES. LA MEDICINA NO ES UNA CIENCIA EXACTA Y PUEDEN EXISTIR DISTINTAS VERSIONES Y OPINIONES SOBRE UN MISMO TEMA. SIEMPRE CONSULTÁ A TU OFTALMOLOGO.
▼
jueves, 31 de agosto de 2017
lunes, 28 de agosto de 2017
jueves, 24 de agosto de 2017
APP QUE RECONOCE BILLETES
UNA APLICACION PARA LOS CELULARES INTERESANTE!!!
Lucila Lang, una joven de Coronel Suárez, desarrolló una app gratuita que le permite a personas no videntes identificar billetes así también como tarjetas de crédito y de débito de distintos bancos y la SUBE.
Lucila Lang, una joven de Coronel Suárez, desarrolló una app gratuita que le permite a personas no videntes identificar billetes así también como tarjetas de crédito y de débito de distintos bancos y la SUBE.
Lucila,
que se recibió de Ingeniera en Sistemas de Computación en la Universidad
Nacional del Sur, diseñó la aplicación en el marco de la investigación para su
tesis de grado.
Cualquier
persona puede descargar el programa que funciona utilizando la cámara del
celular y el procesamiento de imágenes.
Luego
de reconocer la moneda argentina por medio de la filmación, se emiten
notificaciones sonoras para las personas no videntes.
A
partir de la creación de esta aplicación, en la legislatura bonaerense
presentaron un proyecto de ley para declarar a Lucila personalidad destacada de
la provincia.
“Estamos
impulsando este reconocimiento a una joven que puso su formación universitaria y
conocimiento al servicio de la comunidad, lo que representa un fuerte
compromiso social de su parte y también refleja sus valores humanos y
solidarios”, expresó uno de los legisladores que impulsa el proyecto.
domingo, 20 de agosto de 2017
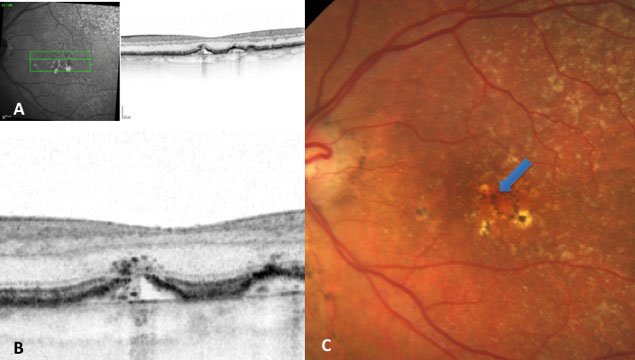
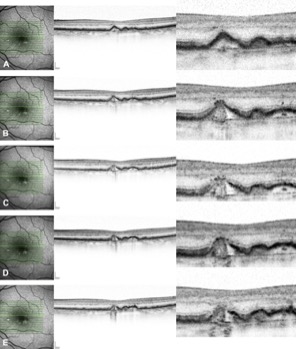
DEGENERACION MACULAR
La
nueva hipótesis sobre la progresión de la DMAE hacia la AG en Maculart
El Dr.
Jordi Monés, director médico de la BMF ha expuesto en el encuentro
internacional MaculArt la nueva hipótesis sobre la progresión de la DMAE hacia
la atrofia geográfica (AG).
Se trata de la tesis “Druzen
Ooze: a novel hypotesis in geographic atrophy”, publicada por la prestigiosa
revista científica Ophthalmology Retina.
La nueva teoría
explicaria como las drusen ooze podrían activar la superficie apical del
epitelio pigmentario retinal (EPR) sobrepasando su capacidad para mantener el
entorno de los fotoreceptores.
Este extremo conduciría a la muerte del EPR,
probablemente a través de la piroptosis y la necroptosis. Posteriormente se
produciría la liberación incontrolada continua del material intracelular, que
activaría aún más las células del EPR vecinas, propagaría la muerte celular y
promovería la progresión hacia la AG como un círculo vicioso de célula a
célula. Este descubrimiento se enmarca en los trabajos de investigación que se
desarrollan en el marco del proyecto EYE-RISK.
El Dr.
Jordi Monés también ha expuesto los resultados del estudio TREND donde se ha
comparado la eficacia del ranibizumab en pautas mensuales respecto de la
denominada pauta “treat and extend”.
Su intervención, “Efficacy and safety of
ranibizumab 0,5 mg treat and extend versus monthly regimen in patients with
neovascular age related macular degeneration: 12-month results from the TREND
study”, ha valorado los pros y los contras de las diferentes pautas de
aplicación.
El
Congreso MaculArt es una reunión internacional que este año ha celebrado la
segunda edición, con oftalmólogos de primer nivel de todo el mundo que han
puesto sobre la mesa avances punteros en el campo de los tratamientos visuales.
Imágenes: Drusen
Ooze: A Novel Hypothesis in Geographic Atrophy. Monés, J., Garcia, M., Biarnés,
M., Lakkaraju, A., & Ferraro, L. (2017). Drusen Ooze: A Novel Hypothesis in
Geographic Atrophy. Ophthalmology Retina.
miércoles, 16 de agosto de 2017
EDEMA MACULAR DIABETICO
Ya ha sido publicada la primera ronda de resultados de un
estudio continuado que compara las opciones actuales de medicamentos para
tratamiento del edema macular diabético (EMD). El estudio mostró que todos los
pacientes presentaron mejoría significativa en la visión con el tratamiento
continuo con cualquiera de los tres medicamentos anti-VEGF. Todos los tres
medicamentos fueron necesarios, en promedio, nueve veces en el primer año,
aunque algunos pacientes requirieron 12 inyecciones para obtener máxima mejoría
de la visión.
En términos generales, hubo un resultado visual ligeramente
mejor en pacientes que estaban tomando Eylea. Los pacientes de Eylea tuvieron
una ganancia de visión de tres letras, en promedio, en comparación con los que
recibían Lucentis. Este mejor resultado de Eylea sobre los otros dos medicamentos
se limitó a los pacientes que ya tenían pérdida de visión moderada. Todos los
tres medicamentos mostraron un comportamiento muy similar en los casos en que
la pérdida de visión se definía como leve. Los resultados ayudarán a los
médicos y a los pacientes a tomar decisiones mejor informadas al elegir el
tratamiento para EMD.
La pérdida de visión leve se clasificó como un puntaje de
20/32 y 20/40 de la cartilla de visión de un especialista, con una corrección
de lentes muy específica. En la vida real, puede significar que su visión en
una cartilla de visión estandarizada podría ser concebiblemente mucho peor y,
sin embargo, usted seguiría clasificando como una pérdida leve de visión según
la definición del estudio. La peor visión fue considerada como pérdida
moderada.
TEl resultado sugiere que entre peor sea la visión del
paciente al iniciar el tratamiento, más probable será que el tratamiento con
Eylea tenga un mejor resultado. El estudio no identificó un punto de corte
absoluto en donde Eylea fuera más efectivo que Avastin o
que Lucentis.
Dado que el estudio se centró únicamente en aquellos que no
tenían, o tenían muy poco tratamiento previo para EMD, estos resultados no
sugieren que quienes ya están siendo exitosamente tratados para EMD deban
cambiar su tratamiento. Si tiene alguna duda acerca de su tratamiento, su
oftalmólogo es la mejor persona para analizar con usted sus opciones.
En el estudio se recibieron 660 personas con EMD en 89
sitios de prueba. Cada participante se asignó aleatoriamente a recibir Eylea,
Avastin o Lucentis en un ojo. Todos estos tres medicamentos son agentes
anti-VEGF que bloquean el desarrollo de los vasos sanguíneos que producen el
EMD. Los pacientes del estudio continuarán con el mismo tratamiento durante
otro año más, cuando está programado el fin del estudio. Los resultados
finales, los datos de dos años, podrían publicarse para comienzos del 2016.
Otros tratamientos para edema macular diabético incluyen
ahora el uso de terapia con láser y esteroides intravítreos. Ozurdex, un
implante de dexametasona para el edema macular diabético que tiene una duración
de 3 a 6 meses, así como un medicamento esteroideo diferente, Iluvein, que
tiene una duración de 1,5 a 3 años, están siendo ya aprobados para tratar la
retinopatía diabética.
Este estudio está siendo realizado por la Red de
Investigación Clínica de Retinopatía Diabética y está patrocinado por los
Institutos Nacionales de Salud de Estados Unidos.
Acerca del Edema Macular Diabético
El edema macular diabético es una acumulación de sangre y
líquido en la mácula que puede producirse en cualquier etapa de la
retinopatía diabética. Debido a que la mácula es la parte del ojo necesaria
para una visión nítida de frente, el daño a esta área puede causar problemas
dramáticos de visión. El EMD es la causa más común de pérdida de visión
relacionada con la diabetes.
Hay actualmente 29,1 millones de norteamericanos con
diabetes. De éstos, 4,2 millones tienen retinopatía diabética y 650.000 de
ellos tienen retinopatía diabética avanzada, así como EMD y retinopatía
diabética proliferativa. Cuando el EMD afecta la retina central y causa pérdida
de visión, la mayoría de los oftalmólogos comienza por tratar al paciente con
medicamentos anti-VEGF. Son medicamentos que se inyectan en el ojo con una
frecuencia de hasta una vez al mes. Si el EMD continúa y no mejora después de
seis meses de inyecciones de anti-VEGF, suele practicarse una cirugía con
láser.
Written by: Dan Gudgel
Reviewed by: Dr.
Raj Maturi
sábado, 12 de agosto de 2017
MARIHUANA Y VISION
¿Son
buenos o malos los efectos de la marihuana en la visión? Dos nuevos estudios
sugieren que no hay una respuesta fácil, y ninguno de los dos estudios
considera los impactos a largo plazo.
Uno de
estos estudios, realizado en renacuajos sugiere que la marihuana puede mejorar
la visión nocturna, mientras que un estudio en humanos indica que el uso
regular de cannabis puede retardar el procesamiento de la información visual en
la retina.
El
primer estudio explica un mecanismo celular por el cual la marihuana podría
mejorar la visión nocturna. La investigación se basa en una observación
relacionada con los pescadores jamaiquinos que fumaban o consumían marihuana y
tenían una excelente visión nocturna. En el nuevo estudio, los investigadores
de la Universidad de McGill en Montreal aplicaron un cannabinoide sintético a
los ojos de renacuajos. Encontraron que el cannabis hacía que algunas células
de la retina fueran más sensibles a la luz y mejoraran la velocidad a la que el
ojo responde aún al estímulo más leve de iluminación, según un informe de The
Guardian. Los cannabinoides son la clase general de sustancias químicas capaces
de interactuar con los receptores de cannabinoides en el cerebro. El organismo
humano produce naturalmente algunos cannabinoides. Otros cannabinoides
provienen de la marihuana o de otras fuentes.
El
segundo estudio incluyó 28 usuarios de marihuana y 24 personas que no
utilizaban la droga. Los investigadores compararon la función de la retina en
ambos grupos para ver si la marihuana afecta o no la función de las células
conocidas como células ganglionares de la retina. Estas células son las
responsables de trasmitir pulsos eléctricos del ojo hacia el cerebro, informa
la CNN.
El
estudio encontró que había una demora en el tiempo de respuesta en los usuarios
de marihuana, en comparación con quienes no utilizan la droga. Esto puede tener
un impacto en la visión de quienes usan regularmente marihuana, aunque la
influencia sea muy débil, sostienen los investigadores.
“Estos
estudios tienen ambos hallazgos interesantes, pero ninguno responde al
interrogante de si la marihuana afecta la visión a largo plazo”, sostiene el
Dr. Raj Maturi, profesor asociado de oftalmología de la Escuela de Medicina de
la Universidad de Indiana. “La marihuana podría ayudar, a corto plazo, en
algunos aspectos de la visión, pero podría ser nociva si se utiliza de forma
crónica. Estos hallazgos sugieren que se requieren estudios a más largo plazo
de los efectos del uso crónico de la marihuana y su efecto en la visión”.
El Dr.
Maturi señala que los pacientes con glaucoma suelen decir que han oído que la
marihuana puede ayudar a disminuir la presión intraocular. Él les responde que
la marihuana podría reducir mínimamente la presión intraocular, pero al mismo
tiempo esta droga estaría actuando en el cerebro y en el sistema nervioso en
formas que podrían ser nocivas.
“Mi
concepto”, sostiene el Dr. Maturi, “es que las gotas que educen la presión
intraocular son mucho más útiles. Sería necesario fumar una considerable
cantidad de marihuana para obtener el mismo efecto”.
Algunos
estudios del el glaucoma y la marihuana han determinado que cuando se fuma
marihuana o se ingiere una forma de su ingrediente activo en forma de píldora o
cuando se administra por inyección, sí reduce la presión intraocular. Sin
embargo, sólo la reduce por un corto período de tiempo — de tres a cuatro
horas.
La
Academia Americana de Oftalmología no recomienda el uso de la marihuana como
tratamiento para el glaucoma.
Un
nuevo informe de la Academia Nacional de Ciencias sobre los efectos de la
marihuana concluye que los estudios que sugieren efectos positivos de la
marihuana en el glaucoma “han demostrado que sólo reducen la presión intraocular
por cortos períodos de tiempo (horas) lo que sugiere un potencial limitado de
los cannabinoides para el tratamiento del glaucoma”.
Consulte
con su oftalmólogo para determinar la opción de tratamiento para el glaucoma
más adecuada para usted.
Written
by: Celia Vimont
Reviewed
by: Raj K Maturi MD
martes, 8 de agosto de 2017
DETECCION TEMPRANA DE LOS PROBLEMAS DE VISION
Cerca
de una Tercera Parte de los Niños que Participaron en el Estudio Presentaron
Errores Refractivos Corregibles
Cuando
los niños regresan al colegio después de vacaciones, o entran a kínder, es el
momento adecuado para asegurarse de que tengan la mejor visión posible. Un
estudio de más de 10.000 niños en edad preescolar ofrece información a los
padres sobre los riesgos de la visión con base en la etnicidad y otros factores
y destaca la importancia de hacer exámenes tempranos de detección de problemas
oculares.
Cerca
de la tercera parte de los preescolares en el estudio mostraron errores
refractivos, leves irregularidades en la forma de los ojos que afectan la
nitidez con la que se enfocan las imágenes en la retina. Aproximadamente 4 por
ciento tenían miopía, 21 por ciento tenían hipermetropía y 10 por ciento
astigmatismo. Estos tres errores refractivos pueden producir visión borrosa.
Los niños afroamericanos mostraron mayor tendencia a la miopía y menor a la
hipermetropía que los hispanos y que los niños caucásicos no hispanos. El
astigmatismo fue más frecuente entre los niños hispanos seguidos de los
afroamericanos y menos probable en los niños blancos no hispanos.
Además,
cerca del 5 por ciento de los niños tenía ambliopía, o lo que se conoce como
“ojo perezoso” y aproximadamente 2 por ciento tenía estrabismo, un defecto de
alineación de los ojos que se conoce como "ojo a la deriva".
El
estudio demostró que aún cuando los errores refractivos en los niños fueran
leves, representaban mayor riesgo de ambliopía y estrabismo. Estas dos
afecciones pueden presentarse de forma individual o combinada, y deben ser
corregidas a la edad más temprana posible, de preferencia antes de que el niño
entre a preescolar. De no tratarse, puede resultar en una pérdida de visión de
por vida que puede limitar las opciones de trabajo y el disfrute de la vida.
Por ejemplo, cualquiera de estos trastornos puede llevar a la pérdida de la
percepción de profundidad.
El
estrabismo es más fácil de detectar por los padres, porque uno de los ojos del
niño puede girar hacia adentro o hacia afuera, todo el tiempo o de forma
intermitente. En la ambliopía, un ojo es más dominante que el otro debido a
estrabismo o por alguna otra causa, pero dado que el niño puede verse normal en
todos los aspectos, puede ser difícil que los padres detecten el problema. Por
eso es necesario hacer a los niños en edad preescolar exámenes para detectar
problemas visuales, practicados por profesionales, en el consultorio médico, en
la clínica o en el colegio.
Por lo
general, el tratamiento de la ambliopía es tan fácil como "parchar"
el ojo dominante durante parte del día para que el ojo más débil se vea
obligado a trabajar más, lo que ayuda a que se desarrolle normalmente. Es
posible que el niño requiera anteojos si tiene un error refractivo. El
tratamiento del estrabismo requiere a veces cirugía.
sábado, 5 de agosto de 2017
OJO SECO Y ALERGIAS
La
relación entre alergenos estacionales y el ojo seco
Los
ojos rojos, llorosos, son el distintivo tanto de las alergias como del ojo
seco. Por mucho tiempo, los científicos pensaron que se trataba de afecciones
diferentes, pero lo cierto es que tienen algo en común: las estaciones del año.
"Hemos
encontrado lo que parece ser una relación entre los alergenos de la primavera,
como el polen, y el ojo seco", informa la Dra. Anat Galor, directora de la
investigación que realiza un nuevo estudio en el que se relacionan el ojo seco
y los alergenos y profesora asociada de oftalmología clínica del Bascom Palmer
Eye Institute en Miami. Los resultados se publicaron en línea en la revista
Ophthalmology en abril de 2015.
El ojo
seco puede tener un impacto significativo en la calidad de vida porque produce
ardor, irritación y visión borrosa. Esta afección común afecta a 1 de cada 5
mujeres y 1 de cada 10 hombres, representando costos de cerca de cuatro mil
millones de dólares por año al sistema de salud de Estados Unidos.
Para
comprender mejor los factores ambientales que producen el ojo seco, los investigadores
revisaron 3,4 millones de consultas en las clínicas oftalmológicas de
Relaciones con los Veteranos de todo el país durante un período de cinco años,
de 2006 a 2011. Durante este tiempo, los doctores diagnosticaron cerca de
607.000 pacientes con ojo seco. Además, los investigadores compararon la
prevalencia mensual del ojo seco con un índice de alergias y encontraron
algunas correlaciones:
Tanto
los recuentos de polen como los casos de ojo seco llegaron a un pico anual en
abril, cuando cerca del 21 por ciento de los pacientes examinados fue
diagnosticado con ojo seco.
En
general, los picos anuales se produjeron cada primavera, con 18,5 por ciento de
los pacientes diagnosticados con ojo seco, y otro pico en invierno,
probablemente debido a la baja humedad producida por la calefacción.
La
prevalencia más baja de ojo seco se presentó en el verano a una tasa de 15,3
por ciento.
"Haber
encontrado esta correlación entre el ojo seco y las distintas estaciones del
año es un adelanto que ayudará a médicos y pacientes a tratar los síntomas del
ojo seco de forma aún más efectiva, con base en la época del año", dice la
Dra. Galor.
Por
ejemplo, usar gafas protectoras para trabajar en el jardín y usar filtros de
aire en lugares cerrados puede ayudar a evitar que el ojo seco empeore durante
la primavera, la estación de las alergias. Utilizar un humidificador en el
invierno podría aliviar el ardor e irritación del ojo seco durante los meses de
frío más intenso.
Written
by: Shirley Dang
Reviewed
by: Devin A Harrison MD
martes, 1 de agosto de 2017
MIOPIA, ¿CLASES MEDIA?
Un
estudio muestra que los estudiantes chinos de áreas más pobres tienen mejor
visión
¿Qué
ocurriría si vivir en un vecindario de clase media significara incrementar su
probabilidad de ser miope?
Eso es
lo que aparentemente sugiere un estudio chino de 20.000 estudiantes. Los
investigadores encontraron que cerca del 25 por ciento de los estudiantes de la
provincia de Shaanxi, de ingresos medios, era miopes – una tasa de prevalencia
dos veces mayor que la del área de Gansu en las proximidades, un sector de habitantes
más pobres.
Los
investigadores no llegan a entender la razón por la cual esto ocurre. Pero, con
la tasa de miopía de Asia que ha llegado a uno de los más altos niveles de la
historia y del mundo, los científicos siguen buscando sus causas potenciales.
En los
Estados Unidos la prevalencia de miopía se ha disparado de 25 por ciento en
1970 a más de 40 por ciento en la actualidad. En las ciudades desarrolladas y
en países de Asia – incluyendo Shanghái, Taiwán y Singapur – cerca del 80 al 90
por ciento de los habitantes es miopes. Las áreas rurales de Asia tampoco son
paraísos libres de miopía: aunque las tasas de miopía son menores, sólo 1 de
cada 6 niños de las áreas rurales de China tiene los anteojos que requiere.
"Es
un problema muy grave", dice el investigador Dr. Nathan Congdon, MPH del
Centro Oftálmico Zhongshan de la Universidad Sun Yat-sen en Guangzhou, China.
"Evidentemente es mucho más difícil aprender en el colegio cuando no se
puede ver".
El
trabajo de investigación del Dr. Congdon, uno de los más extensos estudios de
miopía en niños en Asia, fue publicado en línea en la revista Ophthalmology a
principios de 2015. Entre los hallazgos, los científicos descubrieron que vivir
en el área de ingresos medios se asociaba con un riesgo 69 por ciento mayor de
miopía. Los mayores puntajes matemáticos se asociaron también con un incremento
en la miopía cualquiera que fuera el sitio de residencia, mientras, en términos
generales, los hombres mostraron, menores tasas de miopía.
Otros
estudios han relacionado el nivel y los años de escolaridad con la miopía. Por
otro lado, según una investigación reciente, la exposición a la luz en
exteriores puede ayudar a proteger de la miopía a los jóvenes.
Según
el Dr. Congdon, "Lo que es importante es definir por qué los estudiantes
chinos de familias de menores ingresos no han desarrollado miopía para poder
usar esas mismas estrategias y prevenir más casos de miopía infantil en Asia y
tal vez en el mundo".
Written
by: Dayle Kern